Ingrese su ID de correo electrónico
FISIOLOGIA. / URINARIO / FILTRACIÓN GLOMERULAR
FILTRACIÓN GLOMERULAR
FILTRACIÓN GLOMERULAR
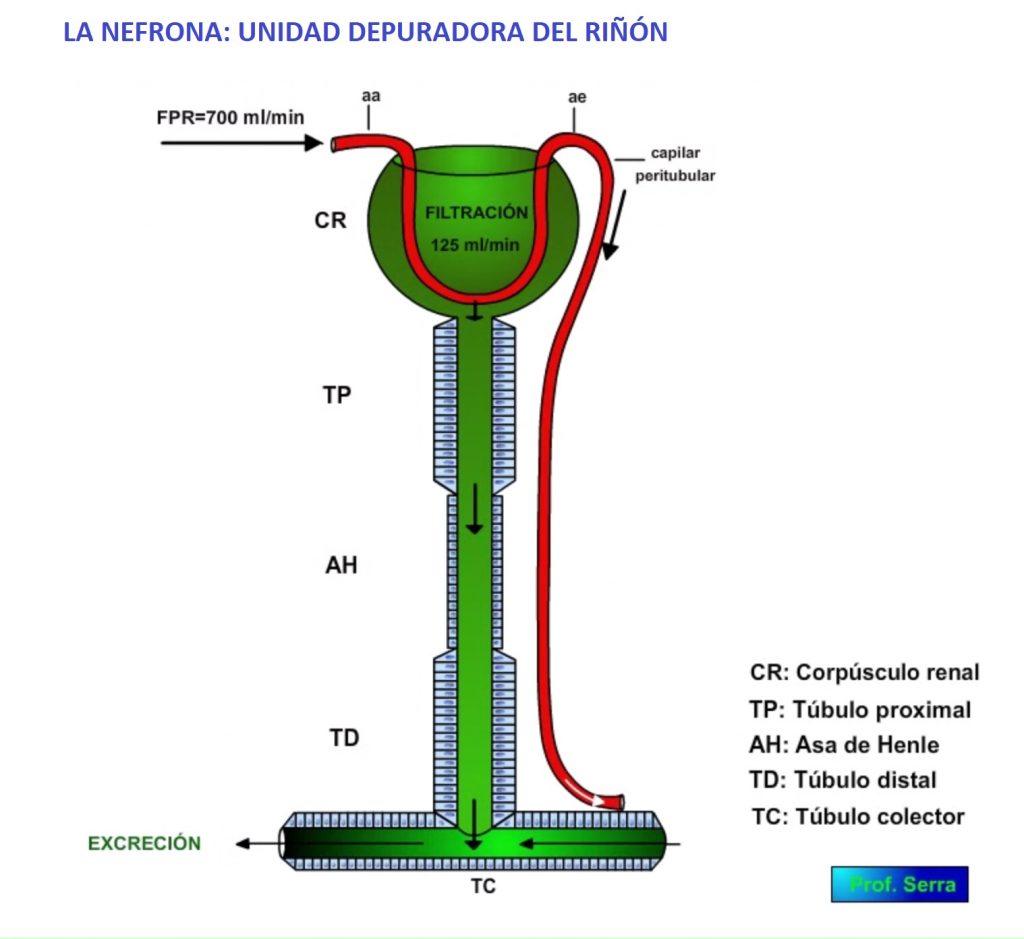
LA NEFRONA ES LA UNIDAD DEPURADORA PLASMÁTICA RENAL. EL PROCESO SE INICIA CON LA FILTRACIÓN TOTAL, EN EL CORPÚSCULO RENAL, DE 180 L DE PLASMA/DÍA (125 ml PLASMA/min). LA EXCRECIÓN RENAL DIARIA ES DE 0,7 A 1,7 L/ DÍA. ESTA DIFERENCIA SUPONE UN IMPORTANTE PROCESO DE REABSORCIÓN LÍQUIDA EN LA NEFRONA.
OBJETIVOS
- Definir tasa de filtración glomerular y fracción de filtración. Proporcionar los valores fisiológicos de estos parámetros.
- Explicar el concepto de aclaramiento y conocer su formulación matemática. Utilizando la ecuación del aclaramiento y el compuesto adecuado para cada caso, estimar la tasa de filtración glomerular. Describir las consecuencias de la disminución de la tasa de filtración glomerular sobre las concentraciones plasmáticas de urea y creatinina.
- Distinguir entre el uso del aclaramiento de inulina y el de creatinina para medir la tasa de filtración glomerular.
- Describir las tres capas que forman la barrera de filtración glomerular. Explicar cómo puede afectar la estructura de la barrera a la capacidad de filtración. Identificar los daños en la barrera de filtración responsables de la hematuria y la proteinuria.
- Dividir los elementos de la sangre y el plasma en función de su capacidad para atravesar la barrera de filtración glomerular, explicando qué mecanismo determina dicha capacidad.
- Definir coeficiente de filtración del capilar glomerular y explicar cómo participa en determinar la tasa de filtración glomerular. Describir las propiedades de la membrana que contribuyen al coeficiente de filtración.
- Identificar las fuerzas a favor y en contra de la filtración. A partir de las presiones hidrostática y oncótica en el capilar glomerular y la cápsula de Bowman, calcular la fuerza de filtración neta. Predecir los cambios en la filtración glomerular provocados por los aumentos o disminuciones en cualquiera de esas presiones. Predecir el cambio de flujo sanguíneo renal y tasa de filtración glomerular causados por la obstrucción del tracto urinario, la hipoalbuminemia y la nefropatía diabética.
- Predecir el cambio de flujo sanguíneo renal y tasa de filtración glomerular causados por: a) un aumento en la actividad del simpático, b) un aumento de la síntesis de angiotensina II, c) el aumento de la liberación de péptido natriurético auricular, d) el aumento en la formación de prostaglandinas, e) el aumento en la producción de óxido nítrico, y f) la realización de un ejercicio intenso y prolongado.
- Identificar los mecanismos básicos de transporte en los segmentos tubulares.
- Conocer como varía el consumo renal de oxigeno cuando se producen cambios de tasa de filtración glomerular, flujo sanguíneo renal y reabsorción tubular de sodio.
INTRODUCCIÓN
La nefrona es la unidad funcional del riñón y su papel es la depuración del plasma sanguíneo en su totalidad. (Figura 2)
Para ello, utiliza una serie de mecanismos físicos y químicos, como son:
FILTRACIÓN PLASMÁTICA (ubicada en el corpúsculo renal) (Figura 3). El filtrado se convierte en la carga tubular con la cual trabajarán las células epiteliales de los diferentes segmentos tubulares, mediante mecanismos de REABSORCIÓN (paso de sustancias del túbulo a la sangre) y de SECRECIÓN (paso de sustancias de la sangre al túbulo). Estos dos últimos mecanismos requieren el consumo de energía metabólica.
En este proceso depurador, el riñón aplica el principio de CONSERVACIÓN RENAL, por el cual cualquier exceso de una sustancia biológica (respecto a un valor umbral) es eliminado (secreción y excreción) y cualquier defecto es añadido (reabsorción).
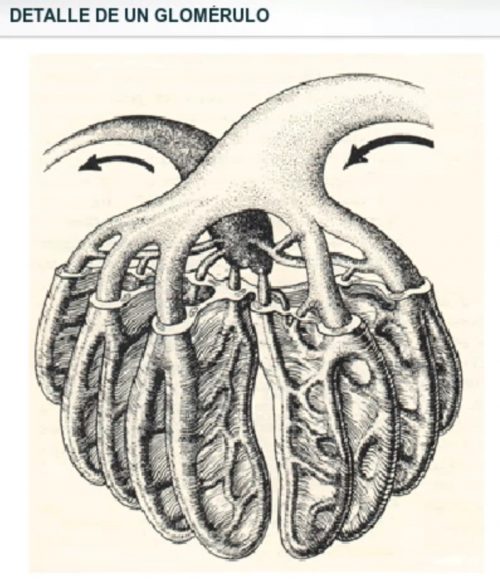
Figura 3: Detalle de un glomérulo renal.
Durante el proceso depurador, el riñón controla la osmolaridad del líquido extracelular y del líquido intratubular, mediante entradas y salidas de agua determinadas por el manejo tubular del sodio intratubular y con la intervención de la circulación capilar próxima.
En la porción tubular distal se produce el ajuste fino (hormonal) de la concentración extracelular de sodio y potasio conjuntamente con los hidrogeniones. Cambios seguidos por movimientos osmóticos de agua.
En el túbulo colector se produce el ajuste fino final del volumen de líquido excretado, mediante la participación hormonal que modifica la permeabilidad al agua y la urea en función de la osmolaridad del LEC.
En el túbulo proximal y en el distal intervienen los mecanismos epiteliales que controlan el pH plasmático y el de la propia orina, añadiendo o eliminando los elementos necesarios en el ajuste y evitando la excesiva acidificación de la orina, y así el posible daño celular resultante.
En todo este proceso la mácula densa, que analiza la composición hidrosalina del líquido tubular procedente del asa ascendente de Henle, es capaz de modificar la velocidad del flujo tubular, controlando el flujo sanguíneo, con lo cual se aumenta o disminuye el tiempo de procesado tubular y por tanto la composición del mismo.
CONCEPTO DE DEPURACIÓN RENAL
La función renal se basa en la limpieza del plasma mediante los mecanismos de filtración, secreción y reabsorción. Cada una de las diferentes sustancias que viajan en el plasma son tratadas por las nefronas, con objeto de mantener sus concentraciones plasmáticas adecuadas.
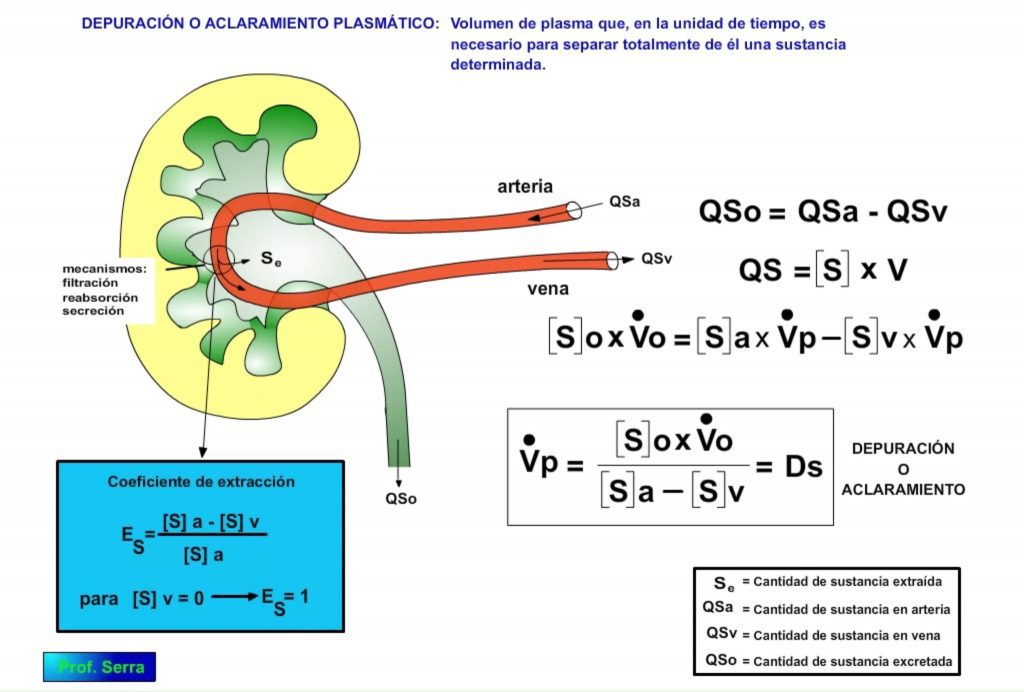
Este proceso de separación de las sustancias contenidas en el plasma a su paso por el riñón se denomina depuración o aclaramiento renal. Se entiende por DEPURACIÓN O ACLARAMIENTO PLASMÁTICO RENAL (Dx), al volumen de plasma que, en la unidad de tiempo, es necesario para separar totalmente de él una sustancia determinada.
Como se puede ver en la figura 4, la medida del aclaramiento renal se basa en el principio de Fick, considerando que la cantidad de una sustancia medida en la orina será igual a la diferencia arteriovenosa renal de la misma. Y sabiendo que la cantidad de una sustancia es igual al producto de su concentración por el volumen, la tasa de excreción renal para una sustancia S ([S]o x Vomin) será igual a la tasa de separación plasmática de la misma (([S]a – [S]v)x Vpmin), despejando Vpmin podemos calcular el volumen plasmático necesario para separar del plasma, y en la unidad de tiempo, dicha sustancia.
Si la sustancia es eliminada totalmente del plasma a su paso por el riñón, podemos decir que su COEFICIENTE DE EXTRACCIÓN (definido en el gráfico) es 1. Salvo excepciones, normalmente las sustancias contenidas en el plasma no son totalmente depuradas, por lo que su coeficiente de extracción es difícil que alcance el valor de 1.
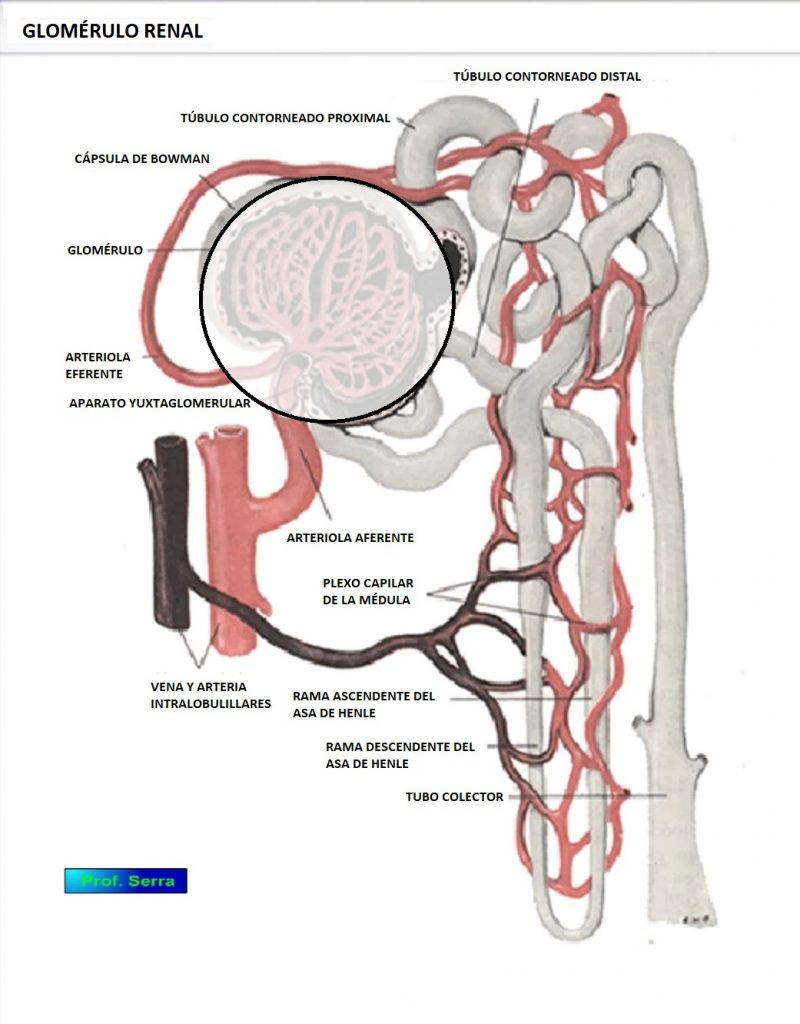
FILTRACIÓN GLOMERULAR ¿DÓNDE?
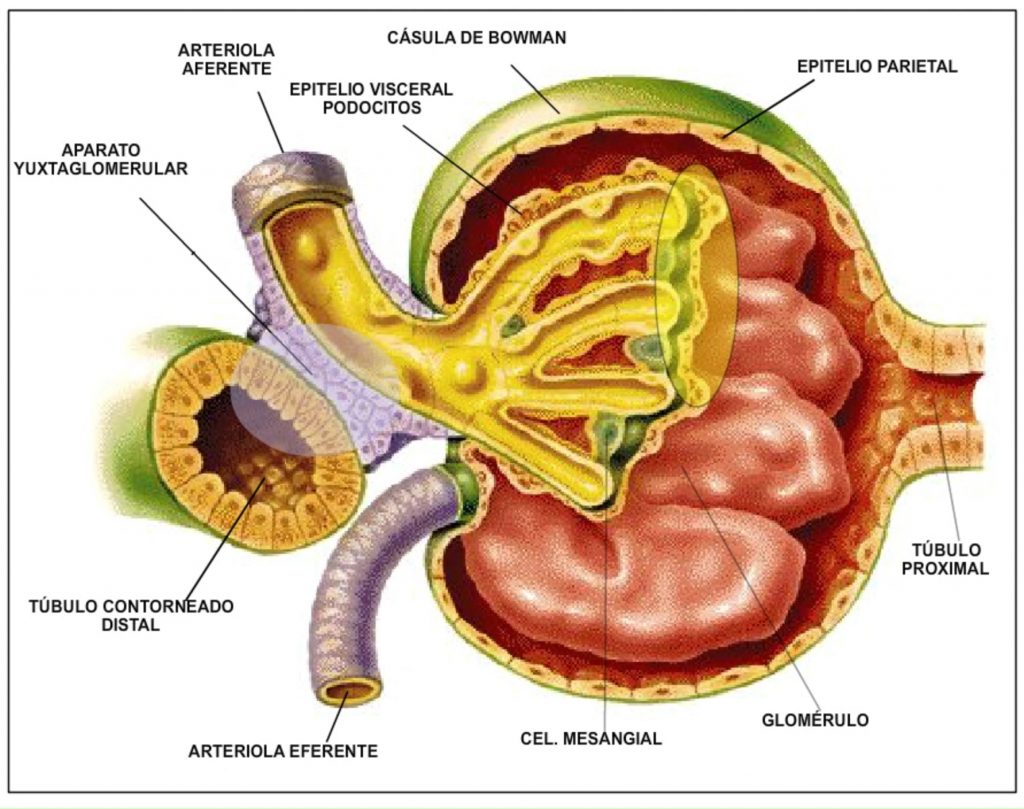
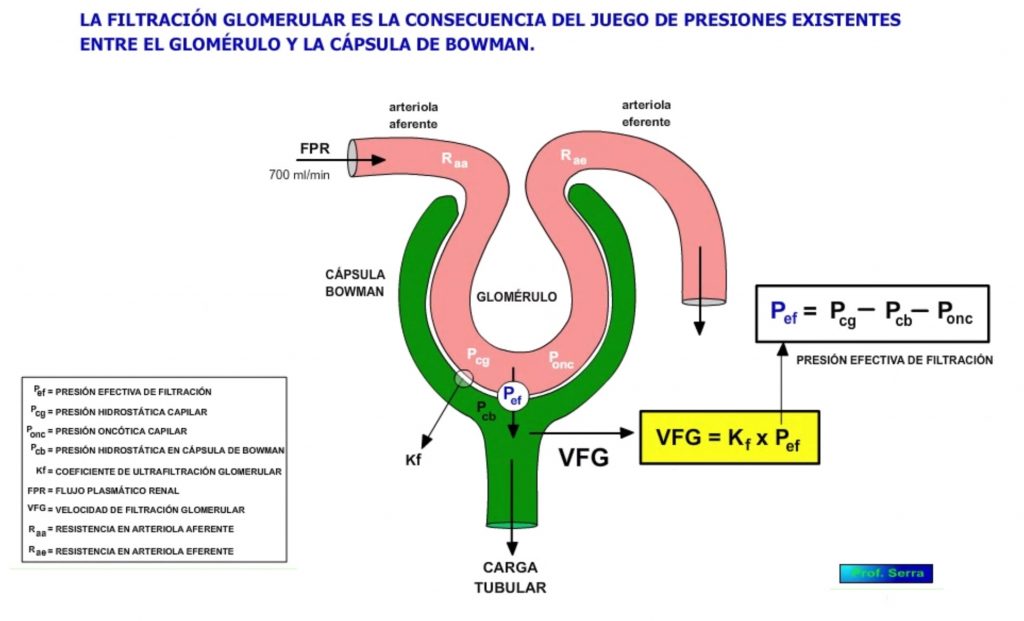
La filtración glomerular se realiza en el corpúsculo (Figura 6) de cada nefrona formado por el glomérulo y la cápsula de Bowman. Entre ambas estructuras se interpone la membrana de filtración glomerular y a ambos lados de ésta, se disponen las fuerzas que determinan el proceso de la ultrafiltración.
Componentes estructurales de la superficie de filtración glomerular (3 capas).
1. Endotelio capilar: lámina fenestrada (poros de unos 50 a 100 nm de diámetro, los cuales no impiden el paso de las proteínas plasmáticas) Las células endoteliales supone el 50% de las células del glomérulo.
2. Membrana basal glomerular: red de fibrillas finas embebidas en una matriz de gel con carga negativa. Mucho más gruesa que otras membranas basales ya que tiene entre 310 y 350 nm[1]Esta capa se compone de otras tres capas, siendo la más importante una lámina densa, parcialmente compuesta por colágeno. Posible barrera para moléculas. Otra de las capas está compuesta por una sustancia llamada podocalixina, de carácter polianiónico, compuesta fundamentalmente por ácido siálico. Esta capa actúa como barrera frente a productos catiónicos. La membrana basal no cubre completamente la circunferencia de la pared capilar, sino … Continúe leyendo.
3. Capa visceral de la cápsula de Bowman: formada por los podocitos, células con prolongaciones citoplasmáticas que se apoyan sobre la membrana basal de los capilares.
El espacio que dejan entre los pies son los poros en rendija (25 nm ancho). Están unidos entre sí por una fina membrana: diafragma de la rendija de filtración, que también posee poros. Las ranuras están llenas de sialoproteína. Este sistema impide la entrada de macromoléculas de un radio superior a 4,5 nm. Debido al tamaño y a la carga, las proteínas plasmáticas polianiónicas (albúmina) de tamaño superior no pueden pasar, aunque las neutras sí. La nefritis supone pérdida de la carga negativa natural.
4. Las células mesangiales: Representan 1/3 del número total de células del glomérulo. Presentan lobulaciones que hacen contacto con las células endoteliales y con la membrana basal. Sus características contráctiles y las conexiones estrechas entre las células endoteliales y la membrana basal, permiten controlar la superficie capilar y basal. Un 20% de estas células presentan características macrofagocitarias y proceden de monocitos circulantes.
También hay evidencias de que poseen receptores para la ANGII, histamina, TxA2 y leucotrienos, PG, PTH, etc.
Están inervadas por terminaciones simpáticas cuya estimulación produce contracción y síntesis y liberación de sustancias bioactivas como la renina, proteinasa neutra (degrada la matriz), gelatinasa, 5′ nucleotidasa, eritropoyetina e IL-1.
FILTRACIÓN GLOMERULAR ¿CÓMO?
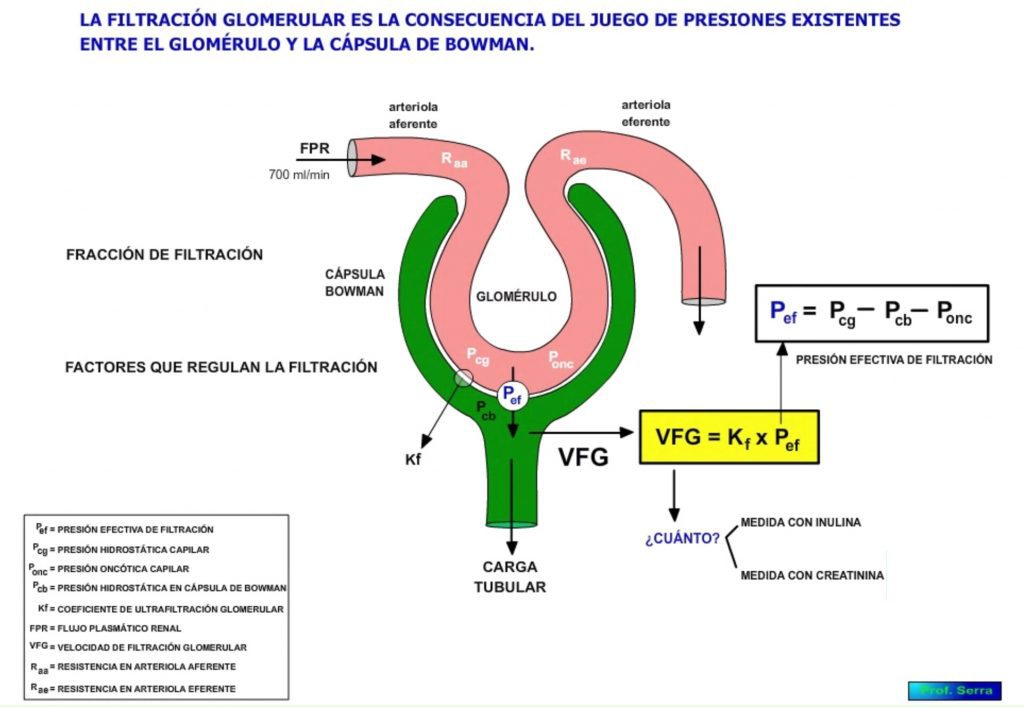
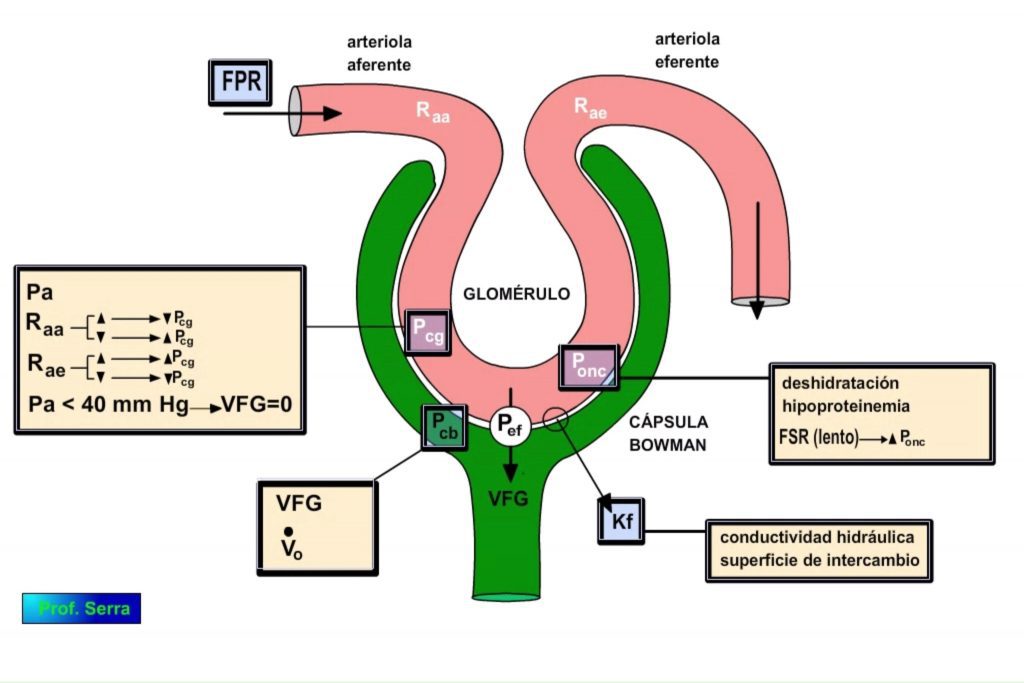
La filtración glomerular viene determinada por los mismos factores que intervienen en el intercambio capilar tisular (Figura 7). Luego depende del equilibrio entre las presiones hidrostáticas y coloidosmóticas (fuerzas de Starling) creadas a ambos lados de la superficie de filtración (cifrada en 1,5 m2). La ecuación que define la filtración es:
VFG= Kf x Pef = Kf x (PCG – PCB – Ponc)
Pef = Gradiente neto de presión de ultrafiltración o presión efectiva.
PCG = presión hidrostática del capilar glomerular que depende del GC.
PCB = presión hidrostática en el interior de la cápsula de Bowman.
Ponc = presión oncótica de las proteínas plasmáticas
Estas dos últimas se oponen a la filtración.
Kf = coeficiente de ultrafiltración glomerular, y expresa la facilidad con que la barrera de filtración permite el paso de sustancias a su través. Se cuantifica en volúmenes de líquido filtrado /mm Hg/ min / 100 g de tejido. Viene definido por :
– permeabilidad de la membrana de filtración
– área de filtración.
En la permeabilidad también influyen las características físicas de las partículas filtradas es decir, tamaño y carga eléctrica.
La permeabilidad de la membrana glomerular es 100 veces mayor que la del capilar muscular.
El índice de depuración disminuye a medida que aumenta el tamaño particular, estando el límite en partículas con pm comprendidos entre 80 y 90 KD con radios de 4 a 5 nm. Por lo tanto habrá un gran número de proteínas plasmáticas que serán impermeables. Algunas proteínas de tamaño molecular menor, también son impermeables debido a su carga eléctrica, como ocurre con la albúmina.
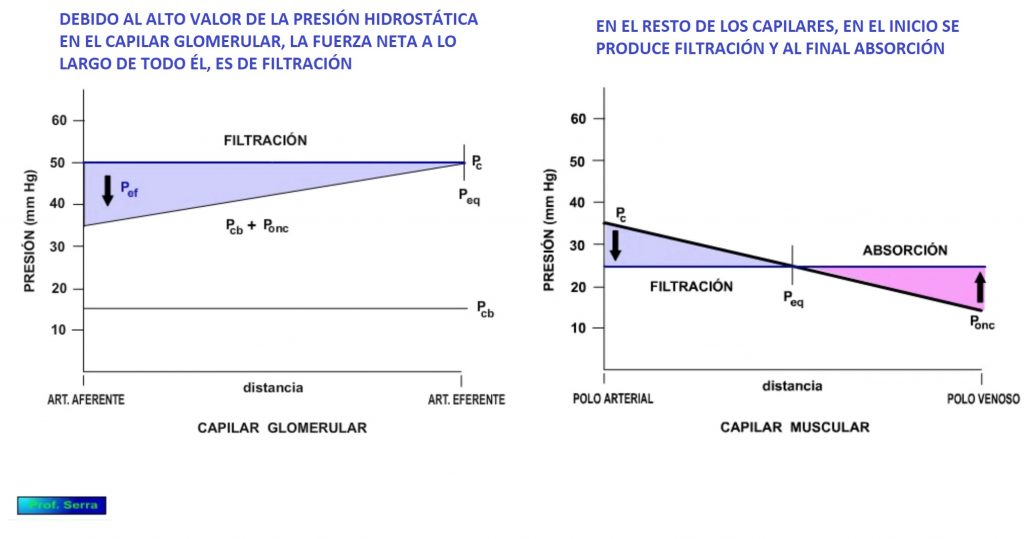
1. La PCG es mayor: 55 frente a los 25 de los capilares sistémicos.
2. La disminución de la PCG con la distancia es muy pequeña de 1 a 2 mm Hg debido a la disposición en paralelo de los capilares lo que supone una caída de la resistencia.
3. La Ponc aumenta considerablemente a lo largo del capilar, dado el volumen de filtración, oponiéndose a la filtración.
4. La Peq (presión de equilibrio) donde no hay flujo neto, no se alcanza en el glomérulo humano y el plasma es filtrado a lo largo de todo el capilar.
FILTRACIÓN GLOMERULAR ¿CUÁNTO?
Para ello es necesario saber:
1. El volumen minuto de plasma que llega.
2. De ese flujo plasmático cuánto se filtra en condiciones normales.
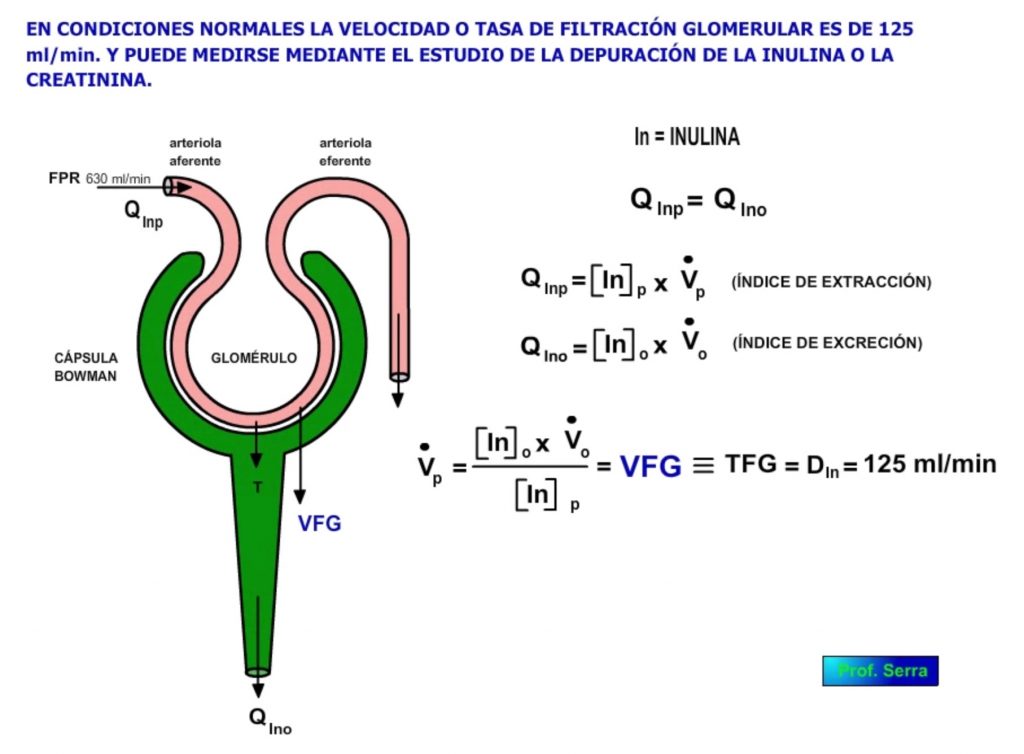
El FPR sabemos que es de 700 ml/min.
La cantidad que se filtra de este flujo plasmático lo podemos calcular utilizando un indicador que sepamos que solo es filtrado y totalmente excretado es decir, que no sea manejado por las diferentes secciones tubulares. Además deberá cumplir todos los requisitos de un indicador es decir, que se filtre libremente, no sea metabolizada por el riñón, ni se almacene, ni se destruya, ni se secrete ni se reabsorba, no sea tóxico y sus medidas arteriovenosas sean sencillas. (Figura 9).
El mejor candidato es la INULINA, polímero de fructosa con un pm de unos 5 KD que cumple todos los requisitos indicados.
QIno =[In]o x Vo o índice de excreción (requiere sondar la vejiga para tomar muestras de orina en cortos intervalos)
QInp = [In]p x Vp o índice de extracción (Hay que inyectar por vía intravenosa la cantidad de inulina establecida).
QIno = QInp
[In]o x Vo = [In]p x Vp
Vp = ([In]o x Vo)/ [In]p = VFG (TFG o IFG) = Aclaramiento renal de la inulina o depuración DIn.
Para la inulina el VFG es de 125 ml/min y como ésta no tiene restricciones en la filtración, será la velocidad máxima de filtración renal.
Este valor viene a expresar que en cada minuto se excreta por la orina una cantidad de inulina igual a la contenida en 125 ml de plasma. Es decir, de los 700 ml de plasma que pasan cada minuto por el riñón se filtran 125 ml.
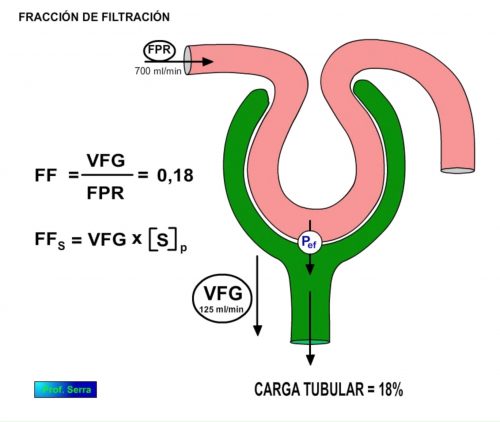
Figura 10: Fracción de filtración.
La fracción de plasma filtrado será: VFG/FPR = 0,18 en el hombre, es decir el 18% del plasma que pasa por el riñón es filtrado y representa la FRACCIÓN DE FILTRACIÓN (FF) (Figura 10) o CARGA TUBULAR / minuto con la cual trabajan las células tubulares de las diferentes secciones del túbulo. La CARGA TUBULAR para cada sustancia puede calcularse de la siguiente forma: FF(S) = VFG x [S]p
Si referimos estos valores a superficie corporal (1,73 m2) serían 110±15 ml/min para mujeres adultas jóvenes y de 120 ±15 ml/min para hombres adultos jóvenes. En recién nacidos, baja en 20 ml/min. A partir de los 45 años disminuye unos 13 ml/min cada 10 años. Para un volumen plasmático de 3 litros, éste se filtra 60 veces al día. El volumen filtrado al día es de 180 litros de plasma.
MEDIDA CLÍNICA DE LA FILTRACIÓN GLOMERULAR: DEPURACIÓN DE LA CREATININA
En clínica se utiliza como indicador una sustancia endógena que cumpla los requisitos indicados. Aunque no existe, la que más se aproxima es la creatinina, con lo cual se evita tener que inyectar un producto y sondar la vejiga. Últimamente se está utilizan como indicador la cistatina C, por ser de origen endógeno, tener bajo peso molecular y ser filtrado totalmente a su paso por el riñón [2]En los seres humanos, todas las células con núcleo produce la cistatina C como una cadena de 120 aminoácidos. Se encuentra en prácticamente todos los tejidos y fluidos corporales. Es un potente inhibidor delas proteasas lisosomales (enzimas a partir de una subunidad especial de la célula que degradan las proteínas) y, probablemente, uno de los inhibidores extracelular más importante de las proteasas de cisteína (que evita la … Continúe leyendo.
La creatinina es un producto de la degradación metabólica de la fosfocreatinina muscular. En perros, ovejas, conejos, tortugas, etc., su depuración es igual a la de la inulina. Aunque en el hombre y los primates los túbulos secretan algo de creatinina (10 y 15%) es decir, se excreta algo más de lo que se filtra, sin embargo, cuando se miden en el plasma la creatinina por los métodos clásicos colorimétricos, se miden otras sustancias que suponen una sobreestimación cifrada entre un 10 y un 15%. Consecuentemente, se compensan ambas sobreestimaciones con lo que la depuración de creatinina nos sirve como índice de filtración renal.
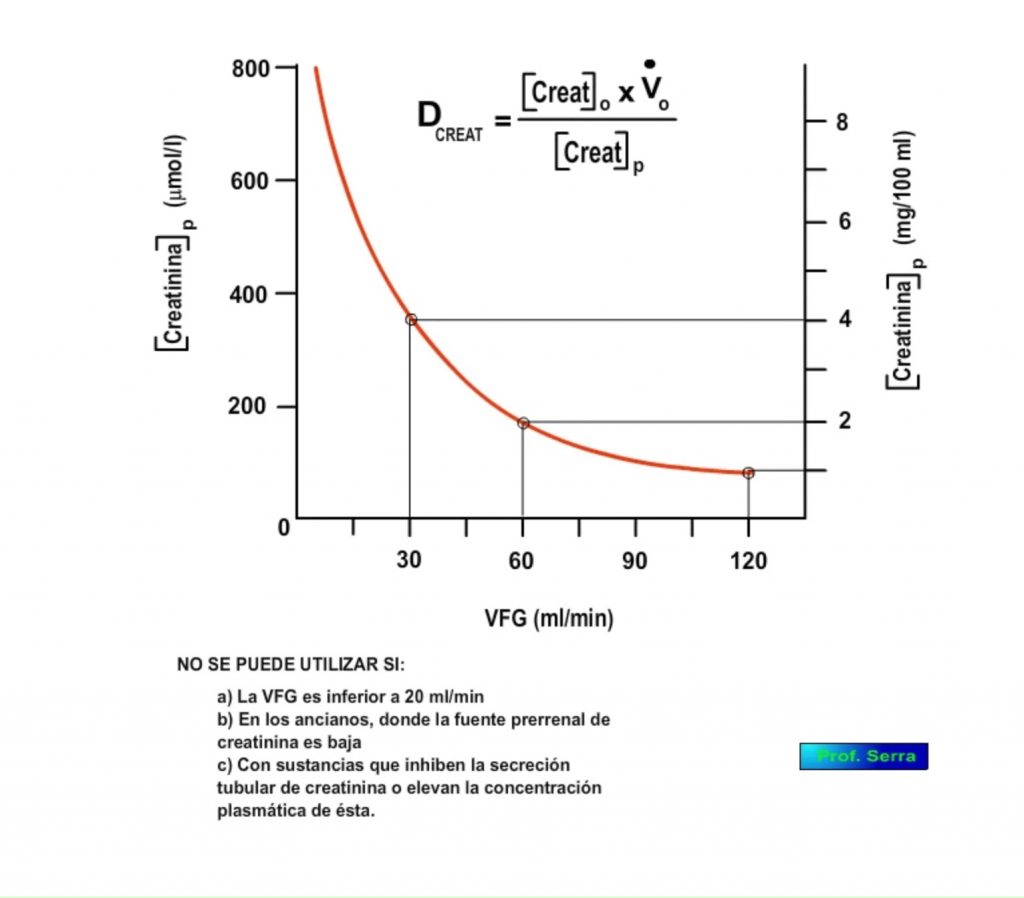
Dcreatinina = ([Creat]o x Vo )/[Creat]p
Ahora bien, no se puede utilizar cuando:
a) La VFG es inferior a 20 ml/min
b) En los ancianos, donde la fuente prerrenal de creatinina es baja
c) Con sustancias que inhiben la secreción tubular de creatinina o elevan la concentración plasmática de ésta.
Como los riñones aclaran continuamente al plasma de creatinina y la excretan, la VFG y la concentración plasmática de creatinina están en relación inversa como puede verse en la figura 11.
Si VFG se reduce a la mitad (120 a 60) al cabo de unos días la [Creat]p se duplica de 1 mg/dl a 2 mg/dl.
Si la VFG se reduce de 60 a 30 l/día, la [Creat]p pasa de 2 mg/dl a 4 mg/dl.
Como se ve en la figura, a valores bajos de VFG, pequeños cambios en ésta suponen grandes cambios en la [Creat]p.
DIFERENCIAS REGIONALES EN LA TASA DE FILTRACIÓN
Como sabemos hay dos tipos de nefronas: las corticales y las yuxtamedulares. En ambas la TFG es diferente, denominándose TFGsn (tasa de filtración para una nefrona). Siendo mayor para la yuxtamedular. Sin embargo la respuesta filtradora se modifica en determinadas situaciones, como por ejemplo frente a una diurésis por falta de ADH. En estas circunstancias, se reduce la TFGsn de las yuxtamedulares y no se modifica la de las corticales.
2. Pcg:
Depende de la Pa y de las resistencias aferente (Raa) y eferentes (Rae).
a) La autorregulación mantiene la VFG constante en el rango de 80 a 180 mmHg de Pa.
b) Si la Pa < 80 mm Hg cae la Pcg y cae la VFG
Si la Pa < 40 a 50 mm Hg la VFG = 0 (signo de hemorragia o shock cardíaco)
La vasodilatación de la arteriola aferente supone incremento del flujo sanguíneo glomerular, incremento de la Pcg e incremento de la VFG.
La vasoconstricción ejerce efectos contrarios.
La vasodilatación de la arteriola eferente supone caída de la Pcg y de la VFG.
La vasoconstricción de la arteriola eferente supone incremento de la Pcg que si es moderada llevará a un incremento de la VFG.
3. Pcb:
Depende de la VFG y la velocidad con que desaparece el líquido filtrado.
Si se produce una obstrucción en tracto urinario aumenta la Pcb y disminuye la VFG.
Los diuréticos disminuyen la VFG porque aumentan la Pcb para impulsar el líquido tubular.
4. Ponc:
La caída de la Ponc supone incremento de la VFG, aunque no es muy normal.
Variaciones pueden darse en estados de deshidratación o en casos de hipoproteinemia.
Si el FSR es muy lento, se produce un incremento de la Ponc al principio del capilar lo que desplaza el Peq hacia la izquierda, disminuyendo la VFG.
Si FSR es muy rápido no se afectaría la VFG pues se filtrarían grandes cantidades de líquido sin cambios de la Ponc.
5. Kf:
Depende de la conductividad hidráulica y la superficie de intercambio.
Si incrementa Kf puede ser porque ha incrementado la permeabilidad y/o el área. En estas circunstancias la ultrafiltración será más rápida y en consecuencia, el punto de equilibrio (Peq) se alcanzará antes en el capilar glomerular ideal. Se reduce el gradiente de presiones.
Si disminuye Kf no ocurre nada porque se prolongaría el tiempo para alcanzar el Peq.
Si Kf disminuye por debajo del 50% se compromete la ultrafiltración.
Algunas hormonas y fármacos pueden afectar a este factor, así como la nefrectomía. La contracción mesangial (por acción de la ANGII) supone una disminución de la Kf; si el FSR no es alto se produce una caída de la VFG, pero si FSR es grande aumenta la VFG.
ENLACES DEL TEMA EN LA WEB
VIDEOS EN YOUTUBE
PATOLOGÍA
FISIOLOGIA. / URINARIO / FILTRACIÓN GLOMERULAR
![]()

 Views Today : 53
Views Today : 53 Views This Month : 6293
Views This Month : 6293 Views This Year : 68150
Views This Year : 68150 Total views : 354213
Total views : 354213