Ingrese su ID de correo electrónico
FISIOLOGIA. / CARDIOVASCULAR. / REGULACIÓN NERVIOSA CARDIOVASCULAR
REGULACIÓN NERVIOSA CARDIOVASCULAR
ESQUEMA GENERAL DEL CONTROL CARDIOVASCULAR
Animación 1.
Objetivo de la regulación cardiovascular.
LA REGULACIÓN CARDIOVASCULAR
El objetivo del sistema cardiovascular es generar y distribuir un flujo de sangre que permita intercambio capilar adecuado a la demanda metabólica de cada tejido y órgano del sistema.
Debido a la actividad del sujeto, su ritmo circadiano, las diferentes situaciones fisiológicas que puedan darse (cambios posturales, estado emocional, cambios en el volumen plasmático (deshidratación, hiperhidratación), etc.,) y las alteraciones patológicas, la demanda de flujo sanguíneo varía continuamente, así como su distribución regional. Como el flujo depende de la presión de perfusión, es decir de la presión arterial, ésta se convierte en el objetivo principal del sistema de control cardiovascular. (Ver animación 1).
Para ello se controlan tres variables fundamentales que afectan a la PRESIÓN ARTERIAL: el GASTO CARDÍACO, la RESISTENCIA PERIFÉRICA TOTAL y el VOLUMEN SANGUÍNEO.
Como los tejidos y órganos se encargan de controlar continuamente, mediante mecanismos locales, su propio flujo, para que éste llegue al resto del organismo se necesita la intervención de un sistema de control de tipo sistémico como lo es el sistema nervioso y el hormonal. Por tanto, hay dos niveles de control: el LOCAL que afecta a la RESISTENCIA PERIFÉRICA TOTAL Y A LA DISTRIBUCIÓN DEL FLUJO y el SISTÉMICO que se encarga de asegurar el flujo adecuado a cada uno de los tejidos y órganos del sujeto.
La regulación sistémica se hace a través del sistema nervioso y del sistema endocrino. El sistema nervioso organiza su control en función de diferentes reflejos nerviosos basados en el origen de los parámetros medidos por sus sensores. La respuesta nerviosa es de tipo rápido y necesaria para ajustar cambios rápidos de la presión arterial, mientras que la respuesta hormonal está diseñada para ajustar el sistema cardiovascular a cambios más duraderos.
REGULACIÓN NERVIOSA
El sistema nervioso participa de forma decisiva en la regulación del sistema cardiovascular, respuestas sistémicas que integran la información de parámetros cardiovasculares característicos como la presión, el volumen o la misma concentración arterial de oxígeno, para organizar respuestas reflejas a través del sistema nervioso autónomo y el sistema neuroendocrino, capaces de realizar los reajustes cardiovasculares necesarios en cada momento. Así mismo, diferentes estados fisiológicos y psicológicos del sujeto influyen, a través de los centros superiores implicados en el control cardiovascular, en la adaptación de éste a dichos estados. (Figura 1)
Como todo control nervioso, éste se basa en sus tres etapas: La etapa sensora, la integradora y la efectora. (Figura 2)
La etapa sensora consiste en sensores ubicados en zonas estratégicas del sistema cardiovascular, capaces de obtener información exacta del estado de presión: barorreceptores de alta presión, ubicados en la carótida y aorta; barorreceptores de volumen o volodetectores, ubicados en la aurícula derecha e izquierda y quimiorreceptores que controlan parámetros como la PO2, la PCO2 y el pH, los cuales son un importante índice del estado metabólico de los tejidos. Éstos se ubican tanto al nivel periférico circulatorio (carótidas y cayado aórtico), como al nivel del sistema nervioso central.
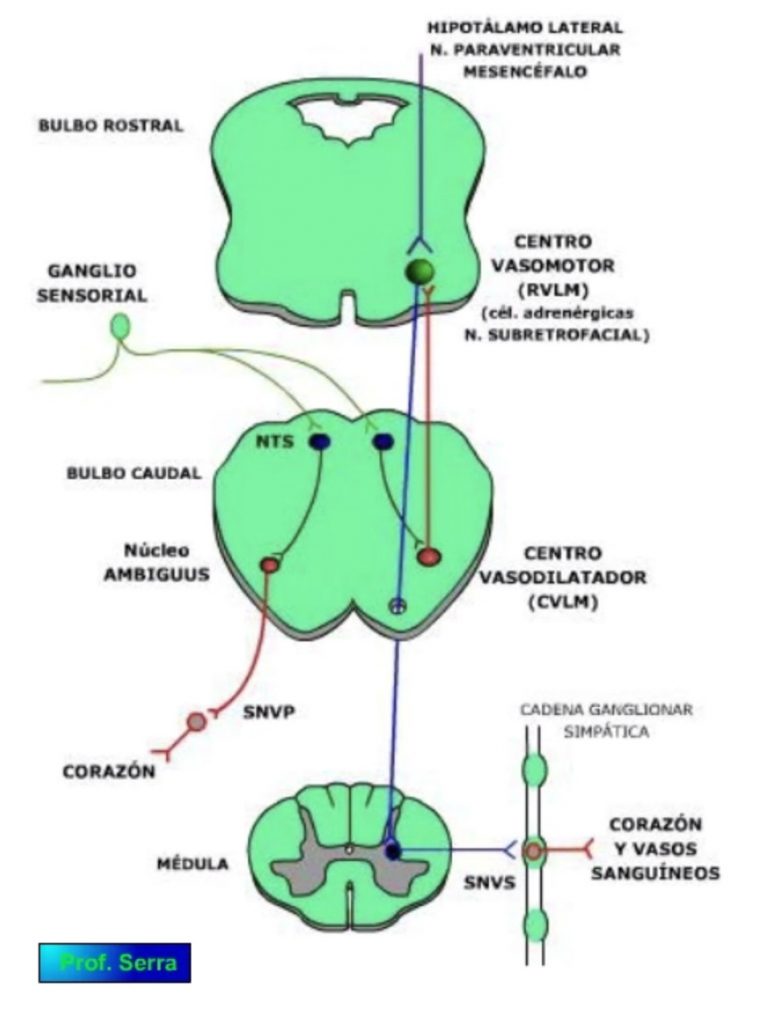
Los centros nerviosos de integración se localizan principalmente en la región bulbar, en ésta se pueden identificar diferentes centros íntimamente ligados, donde su estimulación determina respuestas cardiovasculares específicas. Estos centros además de integrar la información sensorial, reciben la información de los centros superiores donde se generan diferentes conductas y estados emocionales, los cuales se manifiestan a través de éstos centros en cambios cardiovasculares.
La salida efectora del sistema nervioso central se realiza a través del sistema nervioso autónomo (SNA) en sus dos ramas: la simpática con un efecto normalmente estimulador en el sistema cardiovascular y la parasimpática con un efecto inhibidor.
Las terminales nerviosas tanto simpáticas (SNS) como parasimpáticas (SNPS) acaban en el corazón, modulando su actividad (frecuencia SN(SNS y SNPS), conducción (SNS)y contractilidad (SNS)). Y las simpáticas lo hacen además, sobre el músculo liso vascular, siendo responsables del tono vasomotor y sus variaciones. En las arteriolas precapilares del tejido muscular esquelético, esta inervación simpática tiene un efecto dilatador mediado por receptores beta2.
Las respuestas nerviosas derivadas de la información sensorial cardiovascular se organizan en forma de reflejos cardiovasculares. Así podemos hablar del barorreflejo, el volorreflejo e incluso el quimiorreflejo, sin olvidar las respuestas reflejas organizadas al nivel medular en respuestas al frío, dolor visceral etc.
EL EFECTO REGULADOR DE ESTA VÍA ES A CORTO PLAZO.
CONTROL DEL SISTEMA NERVIOSO CENTRAL
EN EL SISTEMA NERVIOSO CENTRAL SE REALIZA LA INTEGRACIÓN DE LAS DIFERENTES EFERENCIAS PARA ORGANIZAR UNA RESPUESTA INTEGRADA. LOS CENTROS QUE INTERVIENEN EN DICHA RESPUESTA SE DESCRIBEN A CONTINUACIÓN.
CONTROL MEDULAR
En el primer nivel tenemos el CONTROL MEDULAR. Las neuronas preganglionares espinales entre C6 y T1 muestran efecto vascular, que se pone de manifiesto cuando seccionamos la médula evitando la información central, pero manteniendo el nervio frénico y las fibras postganglionares intactas. Posiblemente este efecto vascular sea consecuencia de una hipoxia neuronal.
El efecto consiste en una caída inicial profunda de la presión arterial, que en una semana aproximadamente, se normaliza.
También se han puesto de manifiesto arcos reflejos locales capaces de producir vasoconstricción local, ante estímulos como el frío o el dolor sobre la piel.
Vasoconstricción que afecta a regiones concretas mesentéricas (evidente en los animales espinales). Así mismo, la distensión en las vísceras huecas puede generar incremento de la presión arterial, sobre todo en sujetos espinales.
CENTRO CARDIOVASCULAR BULBAR
En el bulbo se encuentra el "CENTRO CARDIOVASCULAR BULBAR" (Figura 5) formado por diferentes grupos neuronales que reciben información de los receptores de alta y baja presión dentro del sistema cardiovascular y pulmonar y de los quimioceptores. También reciben información del hipotálamo, así como de la corteza motora y premotora y de la paleocorteza.
Utilizando técnicas de identificación basadas en secciones selectivas a diferentes niveles encefálicos; estimulación eléctrica mediante electrodos ubicados estereotáxicamente, etc., se han podido identificar diferentes regiones neuronales de la formación reticular implicadas en respuestas cardiovasculares.
Mediante estimulación eléctrica se han identificado tres regiones o "centros" bulbares con respuestas cardiovasculares específicas, aunque anatómicamente no estén bien definidos. Una región lateral con actividad vasopresora denominada CENTRO VASODEPRESOR. Un área mediocaudal con actividad vasodilatadora, denominado CENTRO VASODILATADOR. Y un área central con actividad cardioinhibidora que se denomina CENTRO CARDIOINHIBIDOR. Dada la alta interconectividad entre estos centros y su integración, al conjunto se le denomina "CENTRO CARDIOVASCULAR BULBAR".
En condiciones de reposo, la homeostasis circulatoria depende exclusivamente de la actividad integradora de estas áreas (demostrado en animales descerebrados).
Estos centros reciben información sensorial de los receptores cardiovasculares. Sus neuronas muestran una actividad tónica basal responsable del tono vasomotor basal de reposo o neurógeno.
Actividad que es modificada por la entrada sensorial, así como la entrada de otras informaciones procedentes de los centros respiratorios próximos, lugares reticulares inespecíficos y centros cardiovasculares superiores en el mesencéfalo, hipotálamo y corteza. Además también pueden intervenir factores con acción directa, como la hipoxia y la hipercadnia, dando como resultado una respuesta vasoconstrictora con elevación de la presión arterial y aumento del riego cerebral. La hipercadnia al nivel central determina vasoconstricción, pero periféricamente tiene un efecto vasodilatador.
Los experimentos con estimulación eléctrica muestran que, la activación del centro vasodilatador determina vasodilatación por inhibición del tono vasoconstrictor.
En estos centros se organiza la salida simpática y parasimpática con efectos cardiovasculares.
HIPOTÁLAMO
El siguiente nivel implicado se encuentra en el HIPOTÁLAMO (Figura 7). La estimulación eléctrica del hipotálamo anterior parece tener función vasodilatadora y parasimpática, mientras que la posterior o caudal parece ser vasopresora y simpática. El hipotálamo rostral y el área preóptica encargadas del control de la temperatura, están implicadas también en la regulación cardiovascular, mediante el control de la circulación cutánea.
La estimulación de la región posterior hipotalámica se acompaña de una activación de los efectos dilatadores simpáticos sobre la musculatura esquelética, además de otros efectos simpáticos generales. (Figura 8).
Las neuronas hipotalámicas implicadas en la regulación cardiovascular envían sus terminales a los centros bulbares cardiovaculares. En condiciones de reposo el hipotálamo también influye sobre la actividad tónica de los centros vasomotores bulbares.
Las emociones, el dolor y el control de la temperatura, entre otros, determinan respuestas cardiovasculares cuyo patrón es definido en el hipotálamo.
CORTEZA CEREBRAL
En el último nivel, la corteza (Figura 9), tenemos que la estimulación eléctrica de las áreas neocorticales motoras y premotoras determinan normalmente, respuestas presoras e incremento de la frecuencia cardíaca. Esta respuesta es similar a la observada en la reacción de alarma pero sin el componente afectivo, con vasodilatación muscular e incremento de la contracción muscular esquelética. En la región paleocortical, la estimulación del cíngulo anterior produce respuestas vasculares depresoras. La estimulación de la corteza órbito-insulotemporal genera respuestas presoras y depresoras.
Las fibras que parten de la corteza relevan en el hipotálamo (Figura 10). Otras lo hacen previamente en el mesencéfalo y otras cursan directamente hacia la médula por la vía piramidal. Éstas últimas son fibras dilatadoras colinérgicas presentes en algunos animales y dudosas en el hombre.
La interacción cortico-hipotalámica permite organizar diferentes respuestas cardiovasculares frente a situaciones como la respuesta al ataque o reacción de defensa, con un aumento del tono muscular y del estado de alerta general, con un incremento de la actividad simpática vascular y cardiaca. La irrigación del músculo esquelético se dilata por efecto colinérgico simpático con un incremento del flujo, mientras que al nivel cardiaco se produce un incremento de la frecuencia y de la contractilidad, reduciendo el flujo en la región esplácnica y renal.
Algunas respuestas emocionales conllevan lo que se denomina el síncope vasovagal. En éste se produce por orden cortical una relajación repentina del músculo esquelético, una depresión respiratoria y pérdida de conciencia, debida esta última a una disminución del gasto cardiaco, por una activación parasimpática y una inhibición simpática, con una vasodilatación periférica, una disminución de la presión arterial y una disminución del flujo sanguíneo cerebral causante de la pérdida de conciencia.
Otra respuesta es la provocada por la inmersión en agua fría. Cuando se realiza ésta, se produce una activación parasimpática con disminución de la frecuencia cardiaca y una vasoconstricción periférica (activación simpática). Se produce una redistribución del flujo hacia el cerebro y el corazón, ya que en éstos sus arteriolas no se contraen. Esta respuesta viene acompañada por la liberación de PNA y su acción cardiovascular.
Una prueba del papel cortical en la regulación consciente cardiovascular la tenemos en el condicionamiento conductual que podemos desarrollar con un entrenamiento adecuado.
La salida efectora del sistema nervioso central se realiza a través del sistema nervioso autónomo por sus dos ramas. En el corazón ya vimos el efecto de ambas. En el sistema vascular el simpático es el único responsable del tono vasomotor.
ACCIÓN CARDIOVASCULAR DEL SIMPÁTICO
La inervación simpática vascular varía según el tipo de vaso que afecte. En la Figura 11 se puede observar como las arterias de distribución están profusamente inervadas, atravesando las terminales nerviosas la adventicia vascular. En las arterias pequeñas y arteriolas las terminaciones nerviosas forman varicosidades, de donde se libera el transmisor. Estas varicosidades influyen en un número variable de células musculares lisas vasculares. En la región de las arteriolas terminales ya no hay prácticamente varicosidades o están en muy baja proporción. Esta disposición morfológica supone desde el punto de vista funcional, que las arteriolas de mayor calibre son las que están sometidas a un control más directo del sistema simpático, mientras que las arteriolas terminales están bajo el influjo de los factores locales.
Además de la noradrenalina como transmisor típico de estas terminaciones, también se libera neuropéptido Y (NPY) con un efecto vasoconstrictor y mucho más potente que el de la noradrenalina. La noradrenalina al interactuar con los receptores alfa-adrenérgicos produce contracción (95% de suacción). Sin embargo, cuando interactúa con receptores beta2, produce relajación (5% de su acción). Consecuentemente el efecto de esta inervación va a depender del balance neto entre receptores alfa y beta de las células musculares lisas vasculares, predominando normalmente el efecto vasoconstrictor. En el músculo esquelético el simpático libera noradrenalina pero también libera acetilcolina que actuando sobre receptores gamma produce vasodilatación, aunque no hay pruebas experimentales concluyentes.
Como ya se ha comentado, la inervación simpática es responsable del tono vasomotor.
TONO BASAL VASCULAR
Fuera de todo influjo externo, el músculo liso vascular es capaz de mostrar un estado de contracción permanente que se denomina tono basal, el cual depende de las características marcapasos de este tipo de células musculares. El potencial de reposo de estas células es inestable es decir, sufre una progresiva despolarización, debido a la apertura de canales lentos de calcio, que acaba en un potencial de acción causante de la respuesta contráctil de la célula muscular. Respuesta contráctil que se desarrolla de forma muy lenta, por lo que se solapa con la siguiente contracción y así la célula muscular se encuentra en estado permanente de contracción. (Figura 12)
Este tono basal vascular (Figura 13) puede modificarse por diversos factores externos reguladores y esta capacidad de cambio del tono basal se denomina vasomotilidad.
En condiciones normales el tono basal es difícil de observar ya que está bajo el control neurohormonal y local, sin embargo podemos considerar una condición de reposo en la que sólo exista la influencia basal del sistema nervioso simpático, este estado de contracción se denomina tono basal de reposo o tono neurógeno para indicar su origen, que suele ser un estado de contracción mayor al basal. Sin embargo y dado que en condiciones normales es el único observable suele denominarse tono basal vascular. La actividad basal del sistema nervioso simpático responsable del tono basal de contracción del músculo liso vascular es de 1 a 3 imp/s.
El tono basal vascular determina la resistencia al flujo y la conservación de la presión generada por el corazón, de ahí la importancia de su regulación. Cuando eliminamos el influjo nervioso simpático (anestesia espinal o con fármacos gangliobloqueantes) y se libera el auténtico tono basal muscular, se observa una importante caída de la presión arterial a valores de 40 a 60 mmHg (presión arterial paralítica), que nos demuestra que en condiciones normales el verdadero responsable del tono basal vascular es la inervación autónoma simpática.
Este tono basal vascular también es consecuencia de factores hormonales, humorales y metabólicos que determinan que éste sea diferente en los distintos tejidos y órganos.
Animación 2.
Barorreflejo.
BARORREFLEJO
Respuesta refleja frente a cambios súbitos de presión arterial, con cambios inversos en la frecuencia cardiaca, más marcados en los valores intermedios de presión. (Animación 2)
Los barorreceptores de alta presión se ubican en regiones comprometidas como la carótida, con respecto al cerebro y el cayado aórtico para el resto de las circulaciones. Por esta ubicación se clasifican en barorreceptores del seno carotídeo y barorreceptores aórticos.
El seno carotídeo es una dilatación de la arteria carótida interna, justo por encima de la bifurcación de la primitiva en sus ramas interna y externa. Los receptores se encuentran localizados en la adventicia vascular y son terminaciones nerviosas mielinizadas, muy ramificadas, abotonadas, enrolladas y entrelazadas, semejantes a los órganos tendinosos de Golgi. Las aferencias que nacen de aquí, forman una rama aparte del glosofaríngeo denominado nervio del seno carotídeo, junto con las fibras sensoriales del cuerpo carotídeo, o nervio amortiguador por el papel hipotensor de su activación.
Los barorreceptores aórticos se ubican en la pared del cayado aórtico, con una disposición estructural muy similar a la indicada en el seno carotídeo. Las aferencias de estos receptores viajan por la rama sensorial del vago. Su respuesta funcional es similar a los receptores del seno carotídeo, aunque su umbral es mayor y la ganancia (relación frecuencia de disparo/presión arterial) es menor.
Estos receptores muestran en condiciones estables de presión arterial, una frecuencia de disparo basal. Cuando la presión aumenta, incrementa la frecuencia de disparo y viceversa. El rango de respuesta está comprendido aproximadamente entre 50 y 180 mmHg, siendo lineal entre 70 y 150. Por fuera de estos márgenes el sistema no responde. (Figura 14).
Estos receptores responden a los cambios de presión arterial media y a los cambios en la presión de pulso, como puede verse en la animación. Siendo su respuesta fásica como la presión de pulso, aunque con diferentes frecuencias en los brotes, según el nivel de presión arterial media alcanzado.
Dentro de cada brote se puede observar un mayor número de potenciales durante la subida de la curva de presión, y un menor número de potenciales durante la bajada de dicha curva.
Por otra parte, si mantenemos constante la presión arterial media, pero modificamos la presión de pulso, se observa como aumenta la frecuencia del brote con la amplitud de la presión.
La respuesta refleja a los incrementos de frecuencia de estos receptores supone una disminución de la frecuencia cardiaca por activación del parasimpático cardíaco (figura 15), y de la resistencia periférica total por disminución de la actividad simpática vascular, excepto en corazón y cerebro. Todo ello lleva a una disminución de la presión arterial diastólica y sistólica, disminución del tono vasoconstrictor venoso y en consecuencia disminución del llenado ventricular. Si la caída de presión es muy fuerte, se activa el simpático venoso, aumentando su tono e incrementando el retorno venoso y el volumen sistólico.
Además de los efectos cardiovasculares, los barorreceptores ejercen otros efectos como:
– inhibición de la respiración.
– disminución del tono muscular.
– disminución en la inervación gamma eferente de los husos musculares.
– disminución de los reflejos propios.
– estimula el sueño cuando el estímulo en el seno es muy fuerte.
Si las arterias carotídeas son ocluidas por debajo de la ubicación de estos receptores, de forma bilateral, los barorreceptores lo interpretan como una bajada de presión y en consecuencia se produce como respuesta, un incremento de la frecuencia cardiaca y un incremento de la presión arterial (hipertensión). Este mismo efecto se obtiene si se seccionan bilateralmente los nervios amortiguadores. No obstante, estas variaciones no son muy severas dado que aún funcionan los receptores aórticos. Pero si la inervación de éstos es interrumpida la elevación de la presión puede ser severísima llegando a valores de 300 mmHg (hipertensión neurógena).
Un fuerte golpe exterior sobre la región del seno carotídeo puede provocar una disminución de la frecuencia cardiaca y de la presión arterial. En la taquicardia paroxística una forma eventual de normalizar la frecuencia cardiaca, es ejerciendo presión uni o bilateral en el seno carotídeo.
Otros problemas sobre el control de la presión por parte de estos receptores pueden estar localizados al nivel de los centros de integración, donde otras aferencias pueden modificar la señal procedente de estos barorreceptores.
Animación 3.
Volorreflejo.
VOLORREFLEJO
Reflejo que incrementa la frecuencia cardiaca cuando incrementa el volumen sanguíneo o el retorno venoso y favorece la eliminación renal de líquido. (Ver animación 3).
Los volorreceptores mejor conocidos son los auriculares, localizados en la desembocadura de las grandes venas en las aurículas y en las propias aurículas y también en ventrículos.
Sus aferencias viajan por la rama sensorial del vago y también, por los tractos simpáticos que hacen sinapsis con los cinco ganglios torácicos superiores. La integración central de esta información se realiza en los centros cardiovasculares y participan en la respuesta efectora del control de la presión. La respuesta de este reflejo se dirige a la regulación del volumen plasmático, mediante una acción neurohormonal y simpática renal. Y por estar ubicados en regiones de baja presión, se denominan barorreceptores de baja presión o también de volumen. (Animación 3).
Son receptores de estiramiento que responden a los cambios de volumen y son de dos tipos:
Tipo A que descargan durante la sístole auricular. La activación de estos receptores supone activación simpática e incremento de le frecuencia cardiaca, cuando ésta es lenta. Responsables del reflejo de Bainbridge: incremento de la frecuencia cardiaca como consecuencia de un incremento rápido del volumen venoso (por inyección de solución salina o sangre en animales anestesiados (venoclisis)). Si la frecuencia cardiaca es alta la respuesta refleja a la infusión es de enlentecimiento.
Tipo B, que descargan cuando aumenta el retorno venoso o durante la sístole ventricular tardía y disminuye su descarga con la respiración de presión positiva. Determinan inhibición simpática renal con vasodilatación y eliminación renal de líquido, con descenso en la presión arterial. Terminales de estos receptores acaban en la zona osmorreguladora del hipotálamo, influyendo en la secreción de la ADH (disminuyéndola) la cual favorece la eliminación renal de líquido. También se produce liberación por parte de células auriculares y ventriculares del péptido natriurético auricular (PNA) que actúa sobre el riñón para aumentar la eliminación de sodio y con él la del agua.
Posiblemente estos receptores intervengan en la compensación de alzas excesivas de la presión venosa central y del retorno venoso.
El reflejo consiste en los siguientes hechos (Figura 17): Cuando se produce un incremento del volumen de retorno venoso, se produce una estimulación de los receptores de volumen tipo A que suponen un incremento de la frecuencia cardiaca (FC); y una estimulación de los receptores tipo B que llevan a una disminución de la activación del simpático y una activación del parasimpático. En un principio se produce un incremento del gasto cardiaco (GC) por incremento temporal de la FC y del volumen de llenado. La integración central de la información de estos receptores auriculares, lleva en definitiva a una disminución de la descarga simpática que tiene como consecuencia la vasodilatación de los vasos renales con lo que se incrementa el flujo renal y la eliminación de líquido.
Por otra parte, la activación del parasimpático supone una disminución de la FC que junto con la disminución del volumen sanguíneo y por tanto del retorno venoso supone una disminución del GC (también ha disminuido la contractilidad cardiaca) que junto con la caída de la resistencia venosa sistémica (RVS) lleva a una disminución de la presión arterial (Pa), la cual estaba alta debido al incremento de volumen y gasto cardiaco inicial.
QUIMIORREFLEJOS CARDIOVASCULARES
Los quimiorreceptores con acción cardiovascular se pueden clasificar en FISIOLÓGICOS Y "NO FISIOLÓGICOS". Los primeros miden los cambios en la PCO2, PO2 y pH del plasma sanguíneo. Los segundos parecen ser sensibles a sustancias químicas no fisiológicas.
Los quimiorreceptores fisiológicos a su vez, se dividen en periféricos y centrales.
QUIMIORRECEPTORES FISIOLÓGICOS PERIFÉRICOS
Son pequeños órganos de células poliédricas localizados en las áreas donde se encuentran los barorreceptores de alta presión, distinguiéndose dos poblaciones: Los cuerpos carotídeos (glomus caroticum) situados en las bifurcaciones de cada arteria carotídea primitiva, y los cuerpos aórticos (glomera aortica), situados próximos al cayado de la aorta, en las proximidades del nacimiento de la subclavia izquierda, en la arteria pulmonar y en las arterias coronarias. Son sensibles a la PO2 arterial (el oxígeno disuelto en el plasma). (Figura 18)
Los cuerpos carotídeos están muy vascularizados, con un alto caudal sanguíneo (2 litros/100 g/min). Presentan una red de sinusoides vasculares en estrecha conexión con las células sensoriales. Las fibras sensoriales viajan a través del fascículo sensorial del glosofaríngeo (IX). Los cuerpos aórticos están peor estudiados, pero por lo que se sabe tienen un funcionamiento similar al de los cuerpos carotídeos. Sus aferencias sensoriales viajan por la sección sensorial del vago (X).
Su estimulación intensa incrementa la frecuencia y profundidad de las respiraciones pero muy poco la frecuencia cardiaca. Sin embargo la estimulación leve de la respiración por activación de estos sensores reduce de forma moderada la frecuencia cardiaca.
QUIMIORRECEPTORES FISIOLÓGICOS CENTRALES
Son quimiorreceptores bulbares situados en la región reguladora del ritmo respiratorio y conectados con los centros reguladores de la función cardiovascular. (figura 18)
Son sensibles a la PCO2 y pH, de forma que aumentan su frecuencia de descarga cuando sube el nivel de CO2 en plasma o se eleva la concentración de hidrogeniones. Su activación provoca un incremento de la descarga simpática que lleva a una intensa vasoconstricción periférica, incremento de la frecuencia y del gasto cardíaco, produciéndose una hipertensión. No obstante, tanto en el corazón como en el cerebro se produce una vasodilatación mediada por la regulación local.
Si se interrumpe voluntariamente la respiración, se produce un incremento intenso de la vasoconstricción periférica (mediada por los quimiorreceptores centrales), seguida de la caída de la PO2 por los quimiorreceptores periféricos, que producen bradicardia y disminución del gasto cardíaco.
Estos quimiorreceptores son importantes en la respuesta a la hipotensión hemorrágica, donde la caída del flujo en los receptores periféricos determina su activación.
QUIMIORRECEPTORES NO FISIOLÓGICOS O REFLEJO DE BEZOLD-JARISH
Llamados así en un principio por responder a sustancias químicas no fisiológicas, son receptores de estiramiento de muy alto umbral. (Figura 19)
Descubiertos por Bezold (1867) y descritos posteriormente por Jarisch (1930/1945), por lo que se les conoce por reflejo de Bezold-Jarisch. Estos mecanorreceptores son fibras no mielinizadas vagales (fibras C), que se encuentran en las aurículas, ventrículos (principalmente en la región postero-inferior izquierda), en la arteria pulmonar, grandes vasos y vísceras abdominales.
Su estimulación causa una súbita descarga de impulsos nerviosos hacia el tallo encefálico que pueden semejar las condiciones imperantes durante la hipertensión extrema y así provocar el reflejo paradójico de bradicardia y vasodilatación periférico, siendo ésta última la causa principal de la hipotensión arterial, hipoxia cerebral y pérdida del conocimiento. En reposo presentan una actividad muy baja, pero son muy sensibles a algunas sustancias químicas no fisiológicas como: Veratrina , nicotina , capsaicina , etc. En la actualidad hay evidencias de su sensibilidad a las prostaglandinas y bradicinina, las cuales pueden ser liberadas durante la hipoxia e isquemia del miocardio. Además, estos receptores presentan aferencias simpáticas hacia la médula espinal, las cuales se ponen en evidencia en animales vagotomizados.
REFLEJOS VENTRICULARES
Los receptores ventriculares se encuentran en baja proporción, situados cerca de la superficie endocárdica y sus aferencias también cursan por el vago sensorial. Se excitan durante la contracción isovolumétrica (inmediatamente después de la onda R del ECG), y producen una disminución de la frecuencia cardiaca y las resistencias periféricas. Una excitación fuerte generaría bradicardia refleja y vasodiltación. Parece que están relacionados con los denominados quimiorreceptores no fisiológicos, (ver éstos) ya que en el hombre hay evidencias de que algunas de estas terminaciones sensoriales responden a cambios químicos y mecánicos que ocurren dentro del corazón durante la isquemia del miocardio, y pueden ser responsables de la sensación de dolor que frecuentemente acompaña a dicha isquemia, siendo probablemente responsables de la respuesta bradicárdica e hipotensora observada en esta dolencia.
REFLEJO CARDIOVASCULAR AL DOLOR
La respuesta cardiovascular al dolor viene determinada por el origen del dolor. Si es profundo, originado por distensión visceral, traumatismo testicular, rotura articular o lesiones por aplastamiento, genera una disminución refleja de la actividad simpática y aumento de la actividad parasimpática que llevan a una disminución del gasto cardiaco y de la resistencia periférica total, dando lugar a una hipotensión y bradicardia. (Figura 20).
El dolor cardiaco asociado al infarto de miocardio, también cursa con hipotensión y bradicardia y parece estar asociado a la presencia de sustancias químicas en la circulación coronaria como la bradicinina, prostaglandinas y serotonina entre otras. (ver quimiorreceptores no fisiológicos).
El dolor superficial provocado por lesión en la piel o por su exposición a temperaturas extremas, determina una activación refleja simpática y una disminución de la actividad parasimpática, que ocasiona un incremento del gasto cardiaco, la resistencia periférica vascular y en consecuencia una situación de hipertensión.
Animación 4.
Reflejos cardiovasculares pulmonares.
REFLEJOS CARDIOVASCULARES PULMONARES
Existen terminales sensoriales vagales que acaban en el tejido pulmonar y mandan información de estiramiento, de forma que cuando se produce insuflación pulmonar se dilatan de forma refleja los vasos de resistencia periféricos y cae la tensión arterial. Sin embargo, cuando se produce un colapso pulmonar se observa una vasoconstricción periférica refleja con aumento de la tensión arterial. (Animación 4).
La magnitud de la respuesta depresora por insuflación depende del grado de ésta y del tono vasomotor de partida. Cuanto mayor sea éste mayor es la caída de tensión.
FISIOLOGIA. / CARDIOVASCULAR. / REGULACIÓN NERVIOSA CARDIOVASCULAR
ENLACES DEL TEMA EN LA WEB
VIDEOS EN YOUTUBE
PATOLOGÍAS
![]()




















 Views Today : 172
Views Today : 172 Views This Month : 15271
Views This Month : 15271 Views This Year : 30049
Views This Year : 30049 Total views : 399196
Total views : 399196